Une vue d’ensemble sur la maladie d’Alzheimer : quels sont les facteurs de risque et de protection, signes et symptômes, diagnostic, évaluation, causes et dépistage.
SOMMAIRE
-
-
Le nombre de cas augmente avec l’âge
-
Les facteurs qui augmentent le risque
-
Facteurs protecteurs
-
Signes et symptômes
-
Les signes qui doivent nous inquiéter ?
-
Diagnostic
-
Évaluation
-
Étiologie
-
Dépistage
-
La maladie d’Alzheimer est la plus fréquente des démences avec 60% des cas de démences.
- 95% des cas sont sporadiques, atteignant les individus de manière isolée et irrégulière à un âge tardif (plus de 65 ans).
- Les formes héréditaires (qui se caractérisent par la transmission de ‘mauvais gènes’) ne représentent qu’environ 5% des cas totaux. Les gènes impliqués dans les formes familiales sont les gènes de la préséniline 1 et 2 (PSEN), conduisant à l’apparition de la maladie à l’âge mûr (vers 30 à 40 ans suivant le gène muté). La mutation étant dominante, et puisque chaque parent transmet un allèle (variante du gène), un enfant a 50% de développer la maladie.
Il existe également des prédispositions génétiques provoquées par la mutation de certains gènes, en particulier le gène de l’apolipoprotéine E, (APP) qui augmente le risque de développer la maladie. La mutation n’est pas dominante.

Le nombre de cas d’Alzheimer augmente avec l’âge
Cinq pour cent (5%) des personnes de 65 ans et plus sont touchées par la maladie (8% souffrent de démence) dans les pays industrialisés. Le taux de prévalence (nombre de cas totaux) augmente de manière exponentielle avec l’âge, avec environ un doublement tous les 5 ans. Quinze pour cent des malades ont moins de 75 ans. Selon un rapport publié en 2012 par l’Organisation mondiale de la santé, la maladie d’Alzheimer touche à partir de 65 ans 2,3 % des hommes et 3 % des femmes et atteint 33 % des hommes de plus de 90 ans et 48 % des femmes du même âge. Le tableau ci-dessous résume le taux de prévalence par tranches d’âge et en fonction du sexe, ce qui démontre que l’âge est donc le principal facteur de risque et que les femmes sont plus touchées que les hommes.
Les tableaux ci-dessous résument l’incidence (nombre de nouveaux cas) et la prévalence en fonction de l’âge et du sexe.
| Age | Taux de prévalence | Incidence |
| Hommes | ||
| 65-69 ans | 1 | 0,6 |
| 70-74 ans | 3 | 1,5 |
| 75-79 ans | 6 | 1,8 |
| 80-84 ans | 12 | 6,3 |
| >85 ans | 20 | 8,8 |
| Femmes | ||
| 65-69 ans | 1 | 0,7 |
| 70-74 ans | 3 | 2,3 |
| 75-79 ans | 6 | 4,3 |
| 80-84 ans | 14 | 8,4 |
| >85 ans | 31 | 14,2 |
Sources: EUROMED, Paquid (France) Le tableau ci-dessous résume l’incidence (nombre de nouveaux cas) en fonction de l’âge et du sexe.
Les facteurs qui augmentent le risque de la maladie d’Alzheimer
- L’âge (principal facteur de risque).
- Le bas niveau d’étude.
- Le sexe féminin.
- Des antécédents familiaux.
- Les antécédents de traumatisme crânien.
- La dépression.
- Le diabète.
- L‘hypertension non traitée.
- Les facteurs génétiques : dans les formes sporadiques de la maladie d’Alzheimer, un facteur de susceptibilité a été mis en évidence (la forme Epsilon 4 de l’apolipoprotéine E).
- Substances toxiques (hypothèse controversée à l’heure actuelle).
Les facteurs protecteurs
- Utilisation chronique d’anti-inflammatoires non stéroïdiens. (hypothèse a confirmer)
- Une alimentation saine (régime méditerranéen).
- L’activité physique.
- L’activité cognitive.

La multiplicité de ces facteurs (vraisemblablement interdépendants) expliquerait pourquoi cette maladie se présente sous des aspects très divers et affecte inégalement les personnes: ainsi elle peut toucher une personne âgée de 40 ans ou de 80 ans et sa durée moyenne après diagnostic varie de 5 à 8 ans.
Les signes et symptômes

mémoire quotidienne
Les stades de la maladie
Il existe différentes stades de la maladie d’Alzheimer en fonction de la gravité des symptômes :
Stade modéré
La maladie se caractérise par l’apparition insidieuse de troubles de mémoire (souvent niés par le patient) qui évoluent de manière très progressive. Ces troubles peuvent s’accompagner d’un état dépressif et/ou d’une anxiété. Les troubles de mémoire s’aggravent progressivement, et d’autres fonctions cognitives (ex. planification, calcul) commencent à être touchées, entraînant une incapacité (partielle) à exercer certaines activités de la vie quotidienne (téléphoner, prendre le bus, gérer son budget).
Stade modéré à sévère
Le patient souffre au stade évolué d’anosognosie (il n’est plus conscient de ses troubles), est désorienté dans l’espace et le temps. Il a du mal à communiquer avec son entourage du fait de troubles du langage, gnosiques, praxiques et d’attention. La perte d’autonomie touche maintenant les activités de base de la vie quotidienne (habillage, hygiène personnelle, déplacement, toilettes). Des troubles du comportement peuvent survenir à ce stade et incluent une agitation, des hallucinations, une agressivité envers l’entourage, des manifestations délirantes, des troubles du sommeil, une apathie, une déambulation, une vocalisation et des comportements stéréotypés.
Stade sévère
Le patient a totalement perdu son autonomie. Il s’alimente de moins en moins, s’affaiblit, facilitant l’apparition d’autres troubles mentaux tels qu’une confusion, une dépression ou un syndrome de glissement (le malade se laisse mourir en refusant de s’alimenter). D’autres complications apparaissent: chutes avec fractures, escarres… Le décès du patient se produit entre 5 et 10 après la date des premiers symptômes. Le profil des manifestations cliniques est donné à titre indicatif, car elles sont hétérogènes. Chez certains patients, les symptômes débutent de manière brutale alors que chez d’autres, le diagnostic de démence peut être posé par exemple suite à une opération chirurgicale (une opération entraîne parfois une confusion mentale chez une personne âgée; il est fort probable que les symptômes de démence étaient présents avant l’intervention chirurgicale).
A lire également : les 7 stades de la maladie d’Alzheimer décrits dans l’échelle de Reisberg
Diagnostic
en 1984, un groupe de chercheurs du NINCDS-ADRDA (National Institute of Neurological and Communicative Disorders and Stroke et Alzheimer’s Disease and Related Disorders Association) établit des critères diagnostiques. Il existe trois niveaux diagnostiques : possible (diagnostic pre-mortem), probable (diagnostic pre-mortem) et définitif (diagnostic post-mortem après biopsie).
Ces critères sont:
– Troubles cognitifs (mémoire, langage, jugement, raisonnement…) généralement accompagnés de troubles comportementaux et psychologiques (agitation, dépression, agressivité, errance, insomnie…) pouvant affecter les activités de la vie quotidienne.
Les symptômes de la démence ont deux caractéristiques principales:
- Les symptômes apparaissent à l’âge adulte (les retards mentaux n’en font pas parti).
- Les symptômes sont dans la plupart des cas progressifs et irréversibles (les états confusionnels et dépressifs de la personne âgée n’en font pas partie).
En 2010, les Instituts de santé américains (National Institute of Health) ont adopté de nouveaux critères diagnostiques de la maladie d’Alzheimer. Ils prennent désormais en compte les percées faites en neurosciences qui ont permis une meilleure compréhension de la maladie.
Alors que les critères cliniques utilisés depuis lors décrivaient le dernier stade de l’évolution de la maladie (alors que les symptômes de la démence s’étaient déjà manifestés), les nouvelles directives considèrent toutes les étapes connues du développement de la maladie, qui évolue graduellement et peut provoquer des changements cérébraux plus d’une décennie avant qu’elle ne devienne apparente.
Les nouveaux critères incluent trois phases :
1. La première phase dite préclinique. Elle décrit des changements dans le cerveau, notamment la formation et l’accumulation de plaques séniles formées d’agrégats de béta-amyloïde. Ces plaques seraient responsables de la mort des neurones. L’utilisation de techniques de neuroimagerie cérébrale et de biomarqueurs* aide maintenant à déterminer si les changements dans le cerveau sont des signes avant-coureurs la maladie.
2. La seconde phase. Elle correspond à des épisodes de perte de mémoire suffisamment évidents pour être mesurés et notés par l’entourage. En revanche, ils ne sont pas suffisamment prononcés pour entraîner la perte d’autonomie.
3. La troisième et dernière phase. C’est la phase de la démence décrite actuellement par la communauté médicale.
* Les neurologues recourent de plus en plus à des biomarqueurs pour observer l’évolution de la pathologie. Toutefois, ils ne peuvent pas être utilisés couramment pour poser un diagnostic clinique.
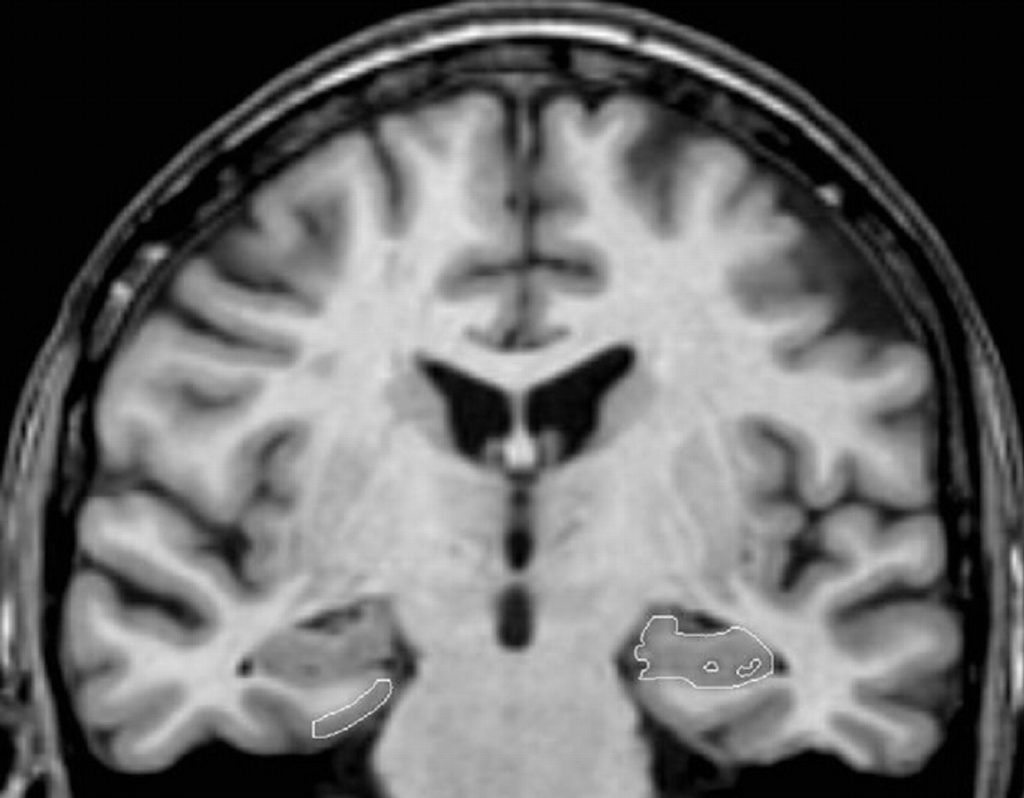
Les examens complémentaires (en particulier les examens de neuroimagerie) ne contribuent pas au diagnostic de la maladie d’Alzheimer. Ils indiquent le plus souvent un élargissement des ventricules cérébraux et un élargissement des sillons corticaux, reflétant une perte neuronale.
Toutefois, cet aspect peut être observé chez des personnes âgées saines, ainsi que chez les patients souffrant d’autres formes de démences. Toutefois, l’atrophie de l’hippocampe est considérée comme spécifique de la maladie d’Alzheimer, et peut aider au diagnostic.
Selon le manuel psychiatrique américain DSM-IV, le patient doit remplir des critères englobant les symptômes suivants:
A. Apparition de déficits cognitifs multiples comme en témoigne à la fois :
1. une altération de la mémoire ;
2. une ou plusieurs des perturbations cognitives suivantes :
– aphasie (perturbation du langage) ;
– apraxie (altération de la capacité à réaliser une activité malgré des fonctions motrices intactes);
– agnosie (impossibilité de reconnaître des objets malgré des fonctions sensorielles intactes) ;
– perturbations des fonctions exécutives (faire des projets, organiser dans le temps, avoir une pensée abstraite).
B. Les déficits cognitifs des critères A1 et A2 représentent un déclin significatif par rapport au niveau de fonctionnement antérieur.
C. L’évolution est caractérisée par un début progressif et un déclin cognitif continu.
D. Les déficits cognitifs des critères A1 et A2 ne sont pas dus :
- à d’autres affections du système nerveux central (p.ex. maladie cérébrovasculaire, maladie de Parkinson, tumeur cérébrale) ;
- à des affections générales pouvant entraîner une démence (p.ex. hypothyroïdie, carence en vitamine B12 , infection par le HIV…) à des affections induites par une substance.
E. Les déficits ne surviennent pas de façon exclusive au cours de l’évolution d’un delirium.
F. La perturbation n’est pas mieux expliquée par un trouble tel qu’une dépression ou une schizophrénie.
Évaluation
L’évaluation de la maladie d’Alzheimer inclut un entretien avec le patient et un membre de la famille, des tests neurologiques, des examens cliniques et de neuroimagerie.
Les techniques de neuroimagerie permettent de confirmer ou d’infirmer le diagnostic.
Ces techniques sont :
• L’électroencéphalogramme (EEG): cet examen a pour but de voir l’activité électrique du cerveau.
• La tomographie par émission monophotonique (SPECT): elle évalue le débit sanguin et le volume des régions cérébrales.
• La tomographie par émission de positons (PET) : elle étudie l’activité des régions cérébrales. Par exemple, les patients souffrant de la maladie d’Alzheimer ont une activité réduite dans les lobes temporal et pariétal.
• La tomodensitométrie : elle mesure l’épaisseur des régions du cerveau affectées dans la maladie d’Alzheimer.
• L’imagerie par résonance magnétique (IRM) : elle visualise les changements dans la structure du cerveau.
• L’imagerie par résonance magnétique fonctionnelle (IRMf) : elle mesure l’activité fonctionnelle des régions du cerveau.
Les examens sanguins et urinaires et du liquide céphalorachidien permettant de révéler une carence en vitamine, un mauvais fonctionnement hormonal, la présence d’agents toxiques ou de molécules impliquées dans la maladie d’Alzheimer (par ex. protéine amyloïde)
Les antécédents médicaux (par ex. antécédents de traumatisme crânien, consommation de substances pouvant l’altérer l’état mental).
Les tests neuropsychologiques : le bilan neuropsychologique contribue au diagnostic dans les formes légères à modérées, en mettant l’accent sur l’importance des troubles mnésiques par rapport au déficit des autres fonctions cognitives.
Le MMSE est le test le plus fréquemment utilisé, car il donne rapidement des informations précieuses sur la mémoire à court terme et autres fonctions cognitives.
Les autres tests sont le Clinical dementia Rating Scale, L’échelle ADAS (Alzheimer’s Disease Assessment Scale), le test de l’horloge, le test de rappel libre et indicé selon la procédure de Grober et Buschke et le test des cinq mots.
La maladie d’Alzheimer, dans les stades précoces, peut être diagnostiquée grâce à deux examens neuropsychologiques effectués à +/-6 mois d’intervalle.
Ce délai renseignera le médecin sur le caractère évolutif de la maladie (l’évolution confirme le diagnostic initial).
Les tests comportementaux (CERAD Behavior Rating Scale for Dementia, l’inventaire neuropsychiatrique) servent à évaluer la fréquence et la sévérité des troubles comportementaux.
Les tests fonctionnels évaluent le degré d’autonomie des patients, par exemple les activités instrumentales de la vie quotidienne.
A lire également : Le diagnostic de la démence
Les causes
Les causes de la maladie reste méconnue, mais l’on soupçonne fortement déjà que la mort neuronale est due à l’accumulation anormale d’une protéine appelée amyloïde dans le cerveau de patients Alzheimer, entraînant la forme d’agrégats sous forme de plaques amyloïdes autour des neurones.
L’amyloïde en s’accumulant, provoque une neuroinflammation, caractérisée par la production de cytokines, et un stress oxydatif, caractérisé par la production de radicaux libres.
Ces deux phénomènes augmenteraient à leur tour la formation de plaques.
D’autre part, la maladie d’Alzheimer est caractérisée par une dégénérescence neurofibrillaire (DNF) qui se caractérise par des lésions touchant l’intérieur des neurones.
Ces DNF sont formée d’une accumulation d’une protéine appelée protéine tau et qui est présente sous forme anormale.
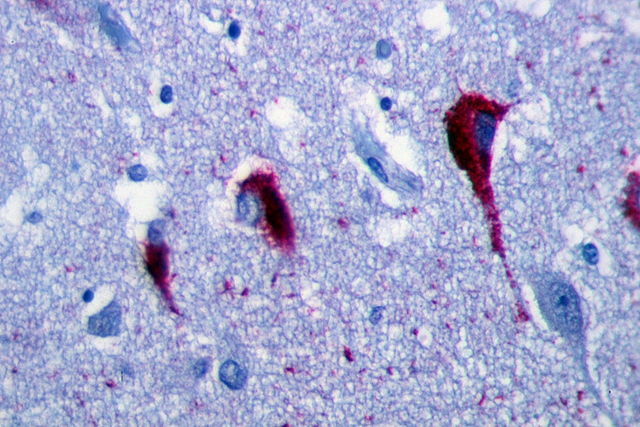
Ces lésions sont réparties sur l’ensemble du cerveau, mais prédominent dans l’hippocampe et le cortex entorhinal, une structure cérébrale impliquée dans le stockage de la mémoire.
L’accumulation d’amyloïde peut survenir 10 à 15 ans avant les premiers symptômes de la maladie d’Alzheimer, alors que la protéine tau commence à s’accumuler dans le néocortex 3 à 5 ans avant les premiers symptômes.
Les changements des niveaux d’amyloïde et de tau peuvent être détectés dans le liquide céphalorachidien, ainsi que par des techniques de neuroimagerie (par exemple l’imagerie utilisant une sonde marquant l’amyloïde).
La maladie est aussi caractérisée par une perte neuronale au niveau cortical et une baisse marquée en acétylcholine, le neurotransmetteur impliqué dans la mémoire.
Dépistage
De larges efforts ont été faits pour identifier les marqueurs biologiques dans le liquide céphalorachidien et le sang. La mesure du rapport entre la protéine tau et la protéine amyloïde dans le sang est un indicateur fiable d’une pathologie chez des sujets souffrant de la maladie d’Alzheimer, mais également chez ceux n’ayant pas encore développé la maladie.
La neuroimagerie (par ex. la tomographie par émission de positon, IRM) est utilisée pour suivre la progression de la maladie, en déterminer l’état de gravité, et mesurer l’efficacité d’un traitement.
L’utilisation de sonde marquant l’amyloïde permet de suivre l’accumulation de cette protéine et d’identifier les individus qui développeront des années plus tard la maladie.
Pour approfondir : les pistes du dépistage précoce
